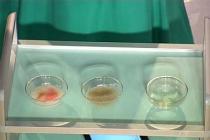
Мокрота – видоизмененная слизь, которая вырабатывается железистыми клетками слизистых бронхов и легких. Слизь увлажняет слизистые, а благодаря движениям ворсинок эпителия воздухоносных путей постепенно выводится из легких.
В норме ежедневно у взрослого в дыхательных органах образуется до 150 мл слизи. При попадании инфекции в дыхательную систему у взрослых и детей могут развиваться воспалительные процессы, которые проявляются изменением характеристик слизи.
Мокрота является одним из самых первых признаков воспалительных у взрослых и детей. Характеристики патологических выделений в комплексе с другими клиническими проявлениями дают возможность врачу установить предварительный диагноз.
Анализ мокроты как метод диагностики легочных заболеваний
Характеристики измененной слизи не отличаются у взрослых и детей. На ее изменение влияет вид заболевания, сам возбудитель и то, откуда берется мокрота (из верхних дыхательных путей, трахеи, бронхов или легких).
Для диагностических целей при установлении диагноза патологии органов дыхания больным назначается . Материал для исследования у больного может браться двумя способами:
- При самостоятельном отхождении мокрота собирается в стерильную посуду при кашле.
- При отсутствии выделения мокроты — с помощью отсасывающих приборов (этот способ сбора используется у взрослых при проведении диагностической бронхоскопии или у маленьких детей).
При лабораторном исследовании мокроты определяют ее характеристики:

Кроме микроскопии, которая дает общую характеристику и определяет виды мокроты, в лаборатории проводится также бактериоскопический анализ и, при необходимости, бактериологический посев.
При бактериоскопии в выделениях определяются:

Материал при откашливании в течение суток собирается в отдельную емкость, чтобы установить его суточное количество. Это имеет важное диагностическое и прогностическое значение. Суточное количество патологического отделяемого может быть:
- небольшим (отдельные плевки);
- умеренным (до 150 мл в сутки);
- большим (150-300 мл в сутки);
- очень большим (свыше 300 мл в сутки).
При необходимости, в выделениях определяют рН (кислотность).
Измерение рН среды в легких имеет значение для назначения антибактериальных средств, неустойчивых в кислой или щелочной среде.
Диагностика патологии по анализу мокроты
Изменения характеристики слизистых выделений их дыхательных путей могут быть патогномоничными (соответствовать только одной патологии) или общими (характерными для многих заболеваний). Трактовка результатов лабораторного исследования в большинстве случаев дает возможность врачу установить или уточнить диагноз и назначить лечение.
Количество мокроты
Объем патологических выделений, которые откашливаются больными в сутки, зависит от:

Небольшое количество выделений у взрослых наблюдается при ларингите, бронхите, трахеите, пневмонии, а большое количество выделяется из полостей в легочной ткани (бронхоэктазов, абсцессов) или при отеке легких (вследствие выпотевания плазмы).
Уменьшение количества патологических выделений после их предыдущего увеличения может указывать на:
- стихание воспаления (сопровождается улучшением состояния пациента);
- нарушение дренирования гнойной полости (протекает с нарастанием клинической симптоматики);
- угнетение кашлевого рефлекса (у пожилых или истощенных больных).
Запах мокроты
Запах нормальной бронхиальной слизи нейтральный. В результате нарушения бронхопульмонального обмена веществ (вследствие закупорки бронха, присоединения инфекции, распада опухоли) в выделениях появляются различные вещества, нехарактерные для нормальной слизи. Эти вещества могут иметь разный запах, по которому можно предположить диагноз.
Запах выделений на зловонный изменяется в результате деятельности анаэробных бактерий, которые вызывают гнилостный распад белков, содержащихся в мокроте, до веществ с неприятным и зловонным запахом (индола, скатола, сероводорода).
Ухудшение дренирования бронхов усугубляет гнилостные процессы в легких.
 Такой запах мокроты встречается при:
Такой запах мокроты встречается при:
- абсцессе;
- бронхоэктазах;
- распадающемся раке.
Вскрывшаяся киста легких обычно сопровождается выделением измененной слизи с фруктовым запахом.
Характер мокроты
Слизистая стекловидная мокрота прозрачная, бесцветная. Прозрачная мокрота при кашле появляется на ранних стадиях и в стадии выздоровления воспалительных заболеваний органов дыхания, а также после приступа бронхиальной астмы. Мокрота белого цвета может выделяться при обезвоживании больного.
 Серозные выделения образуются в результате выпотевания плазмы крови в просвет бронхов.
Выделения такого вида жидкие, опалесцирующие (переливающиеся), прозрачно-желтые, пенистые и клейкие (вследствие содержания большого количества белка).
Серозные выделения образуются в результате выпотевания плазмы крови в просвет бронхов.
Выделения такого вида жидкие, опалесцирующие (переливающиеся), прозрачно-желтые, пенистые и клейкие (вследствие содержания большого количества белка).
В результате активных дыхательных движений грудной клетки мокрота быстро вспенивается, а выпотевание вместе с плазмой форменных элементов крови придает выделениям розоватый оттенок. Пенистая мокрота розоватого цвета характерна для отека легких.
Слизисто-гнойная мокрота – вязкая, густая, с желтоватым оттенком, желтовато-зеленоватая. Выделяется при острых воспалительных болезнях или в стадии обострения хронических патологий дыхательных путей, пневмонии, вызванной стафилококком, при абсцессах (до прорыва), актиномикозе легких.
Гнойная мокрота по консистенции является жидкой, имеет тенденцию к расслоению на два или три слоя.
Мокрота желтого цвета или зеленая мокрота при кашле характерна для острых и затяжных бронхитов, трахеобронхита, тяжелых пневмоний, бронхоэктатической болезни, эмпиемы плевры.
Цвет мокроты
Цвет мокроты при кашле может колебаться от белого до черного при различных заболеваниях, что важно для постановки диагноза. По ее цвету можно заподозрить определенную патологию:

При бактериологическом посеве определяют не только возбудителя, но и его чувствительность к антибактериальным препаратам.
Лечение легочных патологий
Лечение заболеваний бронхо-легочной системы должно быть комплексным и назначаться только врачом, который знает, как избавиться от мокроты и других проявлений легочной патологии. Самолечение может быть опасно для здоровья и жизни пациента.
 Программа лечения будет зависеть от установленного диагноза и может включать:
Программа лечения будет зависеть от установленного диагноза и может включать:
Консервативное лечение:
- медикаментозное;
- немедикаментозное;
- Хирургическое лечение.
Как правило, преимущественное большинство заболеваний легких имеет инфекционную природу, поэтому основой медикаментозной терапии является антибактериальная терапия (зависит от вида возбудителя): Амоксиклав, Сумамед, Цефазолин, Ципрофлоксацин, Левофлоксацин. При вирусной этиологии возбудителя назначаются противовирусные препараты (Ацикловир, Ганцикловир, Арбидол), а при грибковой – противогрибковые (Амфотерицин В, Флуконазол, Итраконазол).
Для разжижения и облегчения отхождения секрета, уменьшения отечности слизистой бронхов и увеличения их просвета больным назначают:
- бронхолитики и муколитики: Бромгексин, Бронхипрет, Ацетилцистеин, Калия йодид;
- антигистаминные средства: Зиртек, Зодак, Фенистил, Супрастин;
- бронхорасширяющие препараты: Атровент, Вентолин, Эуфиллин;
- противовоспалительные препараты (они же и обезболивающие): Ибупрофен, Нимесулид, Диклофенак.



В большинстве случаев легочных патологий хорошее отхождение секрета, образующегося в бронхах и легких, значительно облегчает течение заболевания.
К симптоматическим препаратам, которые используют в комплексном лечении респираторных заболеваниях, относятся:
- жаропонижающие препараты: Парацетамол, Аспирин;
- противокашлевые средства (при изнурительном непродуктивном кашле): Либексин, Тусупрекс, Таблетки от кашля.
Целесообразно назначение иммуномодулирующих препаратов (Декарис, Тималин, Анабол) для повышения сопротивляемости иммунной системы пациентов.
При нарушении кислотно-щелочного равновесия в крови назначается инфузионная терапия, а при выраженном интоксикационном синдроме детоксикационная терапия.
 При необходимости, после подавления острого воспалительного процесса проводится хирургическое лечение, объем которого зависит от заболевания. Пациенту может быть проведено:
При необходимости, после подавления острого воспалительного процесса проводится хирургическое лечение, объем которого зависит от заболевания. Пациенту может быть проведено:
- дренирование плевральной полости;
- вскрытие абсцесса легкого;
- удаление опухоли;
- удаление легкого или его части.
Игнорировать появление патологических выделений из органов дыхательной системы опасно. Любое самолечение при патологии бронхо-легочной системы недопустимо. Раннее выявление недуга и назначение правильного лечения способствует скорейшему выздоровлению пациента и улучшению прогноза.
Обычно когда выделяется мокрота, то это считается обычным явлением в организме человека. Когда же у взрослых появляется белая мокрота при кашле, необходимо пойти в клинику. Белая мокрота говорит о том, что в органах дыхания сконцентрировался избыток слизи, формирование ее относиться к разным недугам. Белая мокрота при кашле сигнализирует о болезнях верхних дыхательных путей.
Какие причины белой мокроты
При наличии болезней она бывает разных оттенков и с примесью. Выделение при кашле может быть обильным (до двух литров в сутки).
Белая мокрота, ее отхождение появляется по последующим обстоятельствам:
- появляется у курильщиков;
- венерические заболевания;
- проникновение посторонних элементов;
- влияние клещей.
Кашель с белой мокротой указывает на следующие заболевания:
- поражающие дыхательные пути, включая носовые ходы, бронхи и легкие (респираторные);
- болезни инфекционного характера острой стадии обострения;
- патология, вызываемая бациллой Коха.
При туберкулёзе и грибковой инфекции она выглядит в варианте творожных выделений. Белая мокрота в горле бывает при бронхите, что смешивается с воспалением слизистой трахеи, воспалением слизистой гортани. Практически не откашливается, скапливается в бронхах. Туберкулёз не характеризуется богатым отхождением слизи, но белая бывает с прожилками крови.
У детей белая мокрота считается итогом присоединения инфекции вызванной грибком. Появляется в результате плохого иммунитета у ребенка, продолжительном применении лекарств.
Рассмотрим причины, почему она белая, пенистая. При патологии сердца покашливание возникает у 90% пациентов и усиливается в период нахождения пациента в вертикальном состоянии, при физ. нагрузках. В данном случае отхаркивается обильная пенистая, окрашенная в белый цвет. Когда в органах дыхания накапливается пенистая мокрота, то она появляется еще по причине абсцесса легкого, пневмоторакса либо плеврита.
Отхождение слизи, в особенности, когда отходит белая слизь, значить, что меняется картина крови.
При инфекционном недуге, поражающем одну ли пару миндалин выделяется густая белая мокрота, прослеживается скопление комков.
В отдельных вариантах кашель и мокрота могут длиться пару месяцев.
Кашель с белой мокротой имеет конкретные причины появления, и не появляются сам по себе. Для точного диагноза, установления причины необходимо сдать анализ, сделать рентген и другие анализы, которые назначит доктор.
Как выглядит и о чем говорит ее цвет

Мокрота белого цвета является стандартным явлением. Однако повышение ее количества говорит о:
- отеке легких – пенистая, розового, белоснежного цвета;
- при вирусном заболевании органов дыхания (к примеру, о туберкулезе) – белого непрозрачного цвета;
- при хронической форме воспаления бронхов – сероватого тона;
- при астме – появляется густая слизь белого и желтого окраса.
Когда отхаркивается белая густая слизь с кашлем, то чаще это означает несколько болезней острой либо затяжной формы.
Поэтому, чтобы вылечить болезнь, нужно обращать внимание на признаки:
- отдышка, тяжело дыхание и хрипы;
- отсутствие аппетита;
- боль в грудной клетке.
Выделения бывают разными густыми, иногда выделяется вязкая белая мокрота (воспаление легких).
Когда отхаркивается белая густая мокрота, то следует рассматривать ритм кашля, по которому можно определить патологию. Бывает покашливание (отдельные кашлевые толчки), которые характерны:
- при ларингитах;
- зачастую бывают у заядлых курильщиков;
- на начальных стадиях туберкулеза.
Примеси придают ей конкретный оттенок. Кашель, при котором отхаркивается мокрота белого цвета, пенистая содержит неприятный запах, при этом заметен гной.
Мокрота желто-зеленого цвета указывает на воспаление бронхов, протекающая с кашлем и отделением мокроты, острый или хронический воспалительный процесс нижних отделов дыхательных путей бактериальной этиологии.
Белая мокрота с кровью — осложнение болезни легочным кровотечением. В период кашля сосуды бронхов либо гортани могут повреждаться, поэтому появляется примеси крови.
Мокрота бело желтая свидетельствует о присутствии микроорганизмов, клеточных компонентов (такие, как лейкоциты, эпителиальные клетки).
При острых респираторных заболеваниях отхаркивается прозрачно-белая мокрота.
Заболевания, приходящие с белой мокротой
Есть несколько болезней, при которых у взрослого обнаруживается кашель с белой мокротой без температуры:
- Перемены возрастного характера. Проблемы с кровообращением, не большая активность могут порождать проблемы в работе ворсинчатого эпителия органов дыхания. В результате выделения плохо отходят, скапливаются в бронхах.
- Нарушение работы сердца, в особенности при ишемической болезни сердца (патологическое состояние, характеризующееся абсолютным или относительным нарушением кровоснабжения миокарда). При кашле отхаркивается белые выделения.
- Отек легких - состояние, при котором содержание жидкости в легком превышает нормальный уровень. При этом она густая, с гнойным запахом.
- При воспалении бронхов отхаркивается немного белой слизи.
- При туберкулезе легких возникает слизистая мокрота белого оттенка, потом появляются прожилки крови.
- Заболевание, имеющее инфекционное происхождение и которые характеризуются воспалительными поражениеми миндалин глоточного кольца. Она прозрачная, однако, с комочками белого оттенка.
Лечение

Восстановить работу органов дыхания, избавиться от белой мокроты можно только ликвидированием главной болезни. Лечение и препараты должен назначить доктор:
- когда в процессе диагностики выявлены трудности с сердечно-сосудистой системой, лечение проводиться под контролем врача;
- при болезнях воспалительного характера терапию назначает врач, занимающийся диагностикой, лечением и профилактикой болезней дыхательной системы либо специалист, который занимается лечением туберкулеза;
- когда выявлено воспаление небных миндалин, терапию назначает лор.
Чтобы пациенту было намного легче откашляться необходимо, принимать препараты муколитики и отхаркивающие медикаменты.
Рассмотрим самые эффективные препараты, относящиеся к группе лекарственных препаратов, снижающая вязкость в, не увеличивая при этом ее количество:
- Мукосол
- Бронхикум;
- Гербион;
- Геломиртол;
- Аброл;
- Лазолангин.
Для пациентов с обильным отхождением слизи, представлены отхаркивающие вещества. К подобным препаратам принадлежат:
- Бронхофит;
- Либексин;
- Багульник.
Не стоит использовать ингаляции с эфирными маслами, поскольку они раздражают слизистую органов дыхания.
Назначать фармацевтические вещества, даже на природной основе должен только доктор, ведь любой препарат может вызывать и другие побочные эффекты. Как видите ее появление может указывать на наличие разных заболеваний, главное вовремя распознать недуг и приступить к терапии.
Доктор назначить лекарственные средства с учетом возраста пациента, а также выпишет препараты, которые способствуют улучшению работы иммунной системы и для устранения воспалительного процесса в организме.
Больной должен точно объяснить доктору, какие выделения и симптомы у него появились, ведь от этого зависит назначение препаратов и процесс выздоровления. В любом случае можно провести анализ. Исследование в лаборатории поможет выявить патогенные бактерии, присутствие клеток опухолей, наличие в слизи кровянистых выделений и гноя. С помощью такого анализа можно также определить чувствительность бактериальной флоры к антибиотикам.
Народные средства
Несмотря на то, что есть множество препаратов для лечения кашля и болезней органов дыхания все же используются методы народной медицины. Данные средства готовятся исключительно из растительных компонентов, поэтому безопасны для самочувствия:
- листья мать-и-мачехи;
- подорожник;
- шалфей;
- сосновые почки;
- корень алтейки.
Часто в аптеке продают готовые травянистые сборы для ее отхождения. Перед применением таких средств нужно обязательно спросить у доктора, а также ознакомиться с дозировкой. На основе этих трав можно осуществлять ингаляции. Чтобы отхаркивать, необходимо приготовить следующие растительные компоненты:
- взять одну столовой ложке чабреца, ромашки, шалфея и залить кипятком;
- отвар настаивается около 60 минут;
- прибавить в раствор ч.л. соды и масло эвкалипта (пару капель);
- настойка готова к осуществлению ингаляции.
Еще одним эффективным методом считается мазь домашнего изготовления из барсучьего жира. Для приготовления компресса понадобиться барсучий жир, который нужно растопить. Затем его можно мазать на грудную клетку. При любом заболевании органов дыхания главное соблюдать питьевой режим. Ведь при кашле нужно пить много жидкости так как слизь будет разжижаться. Еще один важный момент при лечении заключается в постоянном проветривании помещения.
Если придерживаться советов врачей, принимать препараты по назначению, использовать при надобности (по предназначению доктора) народную медицину можно улучшить самочувствие и ускорить процесс оздоровления.
Видео: как быстро избавиться от мокроты
Представляет интерес следующее наблюдение. К нам обратилась девушка с жалобой на отделение неприятного запаха мокроты. При тщательном обследовании выявилась плотная язва на задней стенке глотки с налетом (принимавшимся за мокроту).
Оказалось, что содержимое налета издавало неприятный запах, и в нем бактериоскопически обнаружено огромное количество палочек, окрашивающихся фусином (при окраске на туберкулез). Наряду с красными палочками обнаружено было большое количество окрашенных в синий цвет палочек. Биологическая реакция на туберкулез оказалась отрицательной.
Выяснилось, что у больной неприятный запах появляется сезонно. Динамическое обследование отделяемого показало, что в периоды появления гнилостного запаха почти все поле зрения состоит из красных палочек; когда запах исчезает, отмечаются только синие палочки. Таким образом, хорошо окрашивающиеся палочки имели прямое отношение к гнилостному процессу.
Клинически можно различать две формы: острую гангрену легких и хроническую.
Острые заболевания начинаются сразу с высокой температуры, общего тяжелого состояния, кашля. Через несколько дней больной уже выделяет большое количество зловонной мокроты. Очень интересно, что нередко больные еще до появления такой мокроты отмечают какой-то вид «отрыжки» неприятным газом, который исходит откуда-то из глубины легких.
Температура обычно сразу поднимается до 39—40° и довольно упорно держится с небольшим размахом. Количество мокроты, выделяемое больным за сутки, разное—от нескольких десятков граммов до 7% л и больше. Объективно отклонений от нормы в области легких в этот период можно вообще не обнаружить, и только рентгенологическое исследование дает изменения, характерные для гангрены. В крови обычно лейкоцитоз и соответствующий сдвиг влево с небольшой лимфопенией.
Что касается хронической формы, то она является либо исходом острой гангрены, либо осложнением другого какого0либо процесса развивается заболевание медленно, исподволь, проявляется в ряде общих симптомов: недомогание, боль в грудной клетке, кашель, по временам повышение температуры и т. п. До тех пор, пока не появится гнилостная мокрота, диагноз бывает очень затруднительным, даже при наличии некоторых физикальных данных.
«Госпитальная терапия», А.С.Воронов
Смотрите также:
Макроскопическое исследование мокроты у больных пневмониями имеет важное диагностическое значение, нередко помогая установить характер патологического процесса и возможные осложнения (например, кровотечение или нагноение).
Количество мокроты при заболеваниях органов дыхания может варьировать в широких пределах (от 10 до 500 мл и более в сутки) и определяется в основном двумя факторами:
- характером и степенью активности патологического процесса в легких и
- возможностью беспрепятственного откашливания образовавшейся мокроты.
Относительно небольшое количество мокроты (не более 50-100 мл в сутки) характерно для большинства больных пневмониями и другими воспалительными заболеваниями легких (острый трахеит, острый и хронический бронхит и др.).
Значительное увеличение количества мокроты (более 150-200 мл в сутки), как правило, наблюдается при заболеваниях, сопровождающихся образованием полости, сообщающейся с бронхом (абсцесс легкого, туберкулезная каверна, бронхоэктазы), или распадом ткани (гангрена, распадающийся рак легкого и др.). Необходимо заметить в этой связи, что иногда у этих больных количество мокроты может уменьшиться из-за нарушения дренирования воспалительного очага.
У тяжелых больных пневмонией и пациентов старческого возраста нередко наблюдается подавление кашлевого рефлекса, в связи с чем мокрота выделяется в небольшом количестве или отсутствует совсем.
Цвет мокроты зависит от состава патологического трахеобронхиального секрета и наличия различных примесей (например, примесей крови).
Основные причины изменения цвета мокроты при пневмониях и других заболеваниях легких
|
Цвет и характер мокроты |
Характер патологического процесса |
|
Бесцветная, прозрачная (слизистая мокрота) |
Многие острые заболевания легких, трахеи и бронхов (особенно в начальной стадии), сопровождающиеся преимущественно катаральным воспалением. Часто - хронические заболевания в стадии ремиссии |
|
Желтоватый оттенок (слизисто-гнойная) |
Наличие умеренного количества гноя в мокроте. Характерно для большинства острых и хронических заболеваний легких на определенной стадии развития воспаления |
|
Зеленоватый оттенок (слизисто-гнойная или гнойная) |
Застой гнойной мокроты, сопровождающийся распадом нейтрофильных лейкоцитов и выделением фермента вердопероксидазы, превращения железопорфириновой группы которой обуславливают зеленоватый оттенок мокроты |
|
Желтый (канареечный) цвет мокроты |
Присутствие в мокроте большого количества эозинофилов (например, при эозинофильной пневмонии) |
|
Ржавый цвет |
Проникновение эритроцитов в просвет альвеол путем диапедеза и освобождение из распадающихся эритроцитов гематина (наиболее характерно для крупозной пневмонии) |
|
Розоватый цвет серозной мокроты |
Примесь малоизмененных эритроцитов в серозной мокроте при альвеолярном отеке легкого |
|
Другие оттенки красного цвета (алый, коричневый и др.) |
Признаки более значительных примесей крови (кровохарканье, легочное кровотечение) |
|
Черноватый или сероватый цвет |
Примеси угольной пыли в мокроте |
Следует иметь в виду, что появление в мокроте примесей крови, независимо от характера основного патологического процесса (катаральное, гнойное или фибринозное воспаление, опухоль и т.п.), существенно изменяет цвет мокроты (см. ниже).
Запах мокроты. Обычно мокрота серозного и слизистого характера запаха не имеет. Зловонный гнилостный запах свежевыделенной мокроты свидетельствует:
- о гнилостном распаде легочной ткани при абсцедировании легкого, гангрене легкого, распадающемся раке легкого;
- о разложении белков мокроты (в том числе белков крови) при длительном нахождении ее в полостях (абсцесс легкого, реже - бронхоэктазы) преимущественно под действием анаэробной флоры.
Характер мокроты. В зависимости от консистенции, цвета, прозрачности, запаха и других физических признаков, выявляемых при макроскопическом исследовании, различают четыре основных вида мокроты:
- Слизистая мокрота - бесцветная, вязкая, без запаха. Она встречается в начальных стадиях воспаления или при стихании его активности.
- Серозная мокрота также бесцветная, жидкая, пенистая, без запаха. Она появляется, как правило, при альвеолярном отеке легкого, когда в результате повышения давления в системе малого круга кровообращения или увеличении проницаемости сосудистой стенки при воспалении увеличивается транссудация в просвет дыхательных пуки плазмы крови, богатой белком. Вследствие активных дыхательных движений (удушье, одышка) плазма вспенивается и выделяется в виде пенистой жидкости, иногда диффузно окрашенной в розовый цвет, что свидетельствует о значительном увеличении проницаемости сосудистой стенки и кровотечении по типу per diapidesum.
- Слизисто-гнойная мокрота - вязкая, желтоватого или зеленоватого цвета - обычно встречается при многих заболеваниях органов дыхания, в том числе при пневмониях. В некоторых случаях слизисто-гнойная мокрота может иметь нерезко выраженный неприятный запах.
- Гнойная мокрота жидкой или полужидкой консистенции, зеленоватого или желтоватого цвета, часто с неприятным зловонным запахом. Она встречается при острых или хронических нагноительных процессах в легких и бронхах, при распаде легочной ткани (абсцесс и гангрена легкого, бронхоэктазы, распадающийся рак легкого и др.). При отстаивании гнойной мокроты обычно образуются два или три слоя. Гнойная мокрота при некоторых заболеваниях легких (абсцесс, гангрена легкого, бронхоэктазы, гнойный бронхит) при стоянии в течение нескольких часов разделяется на два или три слоя.
Двухслойная мокрота чаще встречается при абсцессе легкого. Верхний слой се состоит из серозной пенистой жидкости, а нижний - из зеленовато-желтого непрозрачного гноя.
Трехслойная мокрота наиболее характерна для гангрены легкого, хотя иногда она может появляться у больных с бронхоэктазами и даже гнилостным бронхитом. Верхний слой такой мокроты состоит из пенистой бесцветной слизи, содержащей большое количество пузырьков воздуха, средний - из мутноватой слизисто-серозной жидкости желтовато-зеленоватого цвета, нижний - из желтого или зеленоватого непрозрачного гноя.
Кровохарканье. Примесь крови в мокроте имеет очень важное диагностическое значение, нередко указывая на развитие серьезных осложнений. В зависимости от степени и характера повреждения легочной ткани и дыхательных путей примесь крови в мокроте (кровохарканье - haematoptoe) может быть различной: 1) прожилки крови, 2) сгустки крови, 3) «ржавая» мокрота, 4) диффузно окрашенная розовая мокрота и т.п. Если при откашливании выделяется чистая алая кровь без примеси слизи или гноя, говорят о возникновении легочного кровотечения (haematomesis). Кровохарканье (haematoptoe) представляет собой выделение мокроты с кровью. При легочном кровотечении (haematomesis) во время откашливания у больного выделяется чистая алая кровь (туберкулез, рак легкого, бронхоэктазы, травматические повреждения и т.д.).
При пневмониях, особенно при крупозном воспалении легких, также возможно выделение крови с мокротой в виде «ржавой» мокроты, прожилок или сгустков крови. Кровохарканье и легочное кровотечение может встречаться и при других заболеваниях органов дыхания. Следует все же иметь в виду, что в реальной клинической практике примесь крови в мокроте нередко может иметь другие характеристики. Например, вопреки распространенному мнению, «ржавая» мокрота может встречаться не только при крупозном воспалении легкого (типичные случаи), но и при очаговой и гриппозной пневмонии, при туберкулезе легкого с творожистым распадом, застое в легком, отеке легкого и т.п. С другой стороны, при крупозной пневмонии иногда в мокроте могут появляться прожилки или лаже сгустки крови или, наоборот, она не имеет примесей крови и носит характер слизистой или слизисто-гнойной.
Основные причины кровохарканья и наиболее типичный вид мокроты
|
Основные причины |
Характер примеси крови |
|
Бронхоэктазы, хронический гнойный бронхит |
Чаще в виде прожилок или сгустков крови в мокроте гнойного или слизисто-гнойного характера |
|
Крупозная пневмония |
«Ржавая» мокрота |
|
Абсцесс, гангрена легкого |
Гнойно-кровянистая, полужидкая, спивкообразной консистенции обильная мокрота коричневого или красного цвета с резким гнилостным запахом |
|
Рак легкого |
Кровянистая, иногда желеобразная мокрота (типа «малинового желе») |
|
Туберкулез легкого |
Прожилки или сгустки крови в слизисто-гнойной мокроте; при формировании каверны возможно появление обильной кровянистой мокроты коричневого или красного цвета |
|
Инфаркт легкого |
Сгустки крови или мокрота, диффузно окрашенная в коричневый цвет |
Когда появляется при кашле запах изо рта, в первую очередь больной задумывается о возможных осложнениях. Удобства окружающим отходят на второй план.
Самые частые причины неприятного запаха
Можно выделить три основные группы заболеваний, сопровождающиеся не самым приятным ароматом:
- Болезни полости рта . Этот список довольно обширен, в него попадают практически все нарушения. Начиная банальным кариесом и заканчивая абсцессами десен.
- Заболевания респираторного тракта . Патологии обычно связаны с воспалением, утолщением стенки бронхов и увеличением выделения слизи. Отхаркиваемая мокрота – не самая ароматная субстанция.
- Системные заболевания . Сюда можно отнести сахарный диабет, острую почечную недостаточность, проблемы с печенью.
К счастью, по распространенности лидирующее место занимают стоматологические проблемы. Жизни больного они не угрожают, а на лечение достаточно потратить пару дней своего времени и не самую маленькую сумму.
Чем может быть вызван неприятный запах изо рта?
Что делать, если кашель начал сопровождаться неприятным запахом:
- Все же осмотрите полость рта. Бронхит мог совпасть с нагноением десны, тогда можно не стоит паниковать заранее. Хотя лечиться придется от двух разных заболеваний.
- Сопровождающийся выделением мокроты кашель может быть признаком бронхита или даже абсцесса легкого. После появления слизи не стоит и дальше отсиживаться дома, только опытный врач сможет поставить правильный диагноз.
- При бронхите проблема заключается в нарушении секреции слизи специфическими клетками. Уплотнение стенки бронхов и сужение их просвета приводит к развитию застойных явлений и накоплению дурно пахнущей жидкости в бронхиальном дереве.
- Абсцесс представляет собой полость, в которой скапливается гной. И так понятно, что ни о каком приятном запахе изо рта в таком случае и речь не идет.
- Хронический тонзиллит или ангина тоже могут привнести в вашу жизнь парочку не лучших ароматов. Патология локализируется в верхних дыхательных путях.
- Наличие инородного тела в носовой полости скорее будет сопровождаться чиханием, чем кашлем. Но запах все так же может присутствовать.
Запах изо рта при поражении легких
Специфического лечения, которое устраняло бы только ужасный запах, не существует. При перечисленных состояниях необходима комплексная терапия, способная устранить причину возникновения мешающего окружающим аромата.
Следует опасаться развития гнилостных процессов , особенно когда речь идет о дыхательных путях.
Легкие – удивительный орган. Даже лишившись 60-70% легочной ткани человек способен не просто нормально жить, но и спокойно бегать стометровки на уровне со здоровыми людьми. Но скопление гноя может привести к расплавлению прилежащих тканей и прорыва абсцесса в бронхах.
Вы можете примерно представить, что чувствует тонущий человек, захлебываясь водой. После прорыва больной может оказаться в схожем положении, только вместо воды будет гной.
Всегда есть большой соблазн принять противокашлевое средство в разгар заболевания и избавиться от изматывающего кашля. Но если кашель сопровождается выделением слизи, ни в коем случае не следует этого делать. За счет кашлевого рефлекса бронхиальное дерево очищается от скопившейся в нем жидкости. Остановка этого процесса ни к чему хорошему не приведет, лучше уже немного потерпеть и выкашлять всю слизь.
Кашель и запах изо рта: причины
Неприятный запах изо рта является распространенной проблемой, которая характерна для взрослых и детей. Подобный признак выявляется пациентом самостоятельно или окружающими. Запах становится заметным не только при близком общении, но и во время кашля. И каждому хотелось бы знать его причину, особенно родителям, заметившим такой симптом у своего ребенка.
Причины и механизмы
В норме изо рта не должно доноситься неприятных ароматов. Если же пришлось заметить нечто подобное, то следует понять причину происходящего, ведь она может скрываться в серьезных патологических процессах. Но для начала не мешает исключить довольно банальные ситуации, например, недостаточную гигиену ротовой полости или влияние диетических пристрастий (однообразная белковая пища).
Патологический запах изо рта при кашле чаще всего говорит о проблемах с ЛОР-органами и респираторной системой. Выдыхаемый воздух насыщается летучими молекулами, которые образуются при гнойных процессах и инфекционном распаде тканей. Поэтому среди вероятных заболеваний необходимо отметить следующие:
- Гайморит.
- Тонзиллит.
- Бронхоэктатическая болезнь.
- Абсцесс и гангрена легких.
При гайморите, например, кашель возникает из-за так называемого синдрома постназального затекания, когда слизь струится по задней стенке глотки. А тонзиллит зачастую сопровождается еще и фарингитом, когда раздражается слизистая оболочка горла. При бронхолегочной патологии этот рефлекс связан со скоплением мокроты в дыхательных путях, что создает необходимость в очистке последних.
Но помимо указанных состояний, нельзя забывать и о вероятных нарушениях со стороны других органов. Патология желудочно-кишечного тракта (гастродуоденит, холецистит, панкреатит, язвенная болезнь) опосредуется моторными расстройствами, когда пища застаивается или наблюдается обратный заброс содержимого (гастроэзофагальный и дуоденогастральный рефлюкс). Обменные расстройства при сахарном диабете, почечной недостаточности или некоторых наследственных ферментопатиях также приводят к появлению неприятного аромата из ротовой полости. А кашель в подобных случаях может быть обусловлен сопутствующей ОРВИ или иной респираторной патологией.
Неприятный запах изо рта у ребенка, возникающий при кашле, может обуславливаться различными причинами, требующими дифференциальной диагностики.
Симптомы
Определить источник нарушений удастся лишь после тщательного обследования. А его основа лежит в клинической диагностике. Врач сначала анализирует жалобы и другую анамнестическую информацию, полученную от самого пациента или родителей ребенка. Это позволяет выявить субъективную симптоматику, составить представление о начале и развитии патологии. А объективизировать картину позволяют результаты физикального обследования (осмотр, выслушивание и пр.).
Гайморит
Если в придаточных пазухах носа скапливается гной, то изо рта у малыша может ощущаться неприятный сладковатый запах. А установить диагноз помогут дополнительные признаки, присутствующие в клинической картине:
- Ухудшение назального дыхания.
- Слизисто-гнойное отделяемое из носа.
- Ослабление обоняния.
- Распирание и боли в верхней челюсти.
Воспалительный процесс сопровождается лихорадкой и интоксикацией. При постукивании по верхней челюсти в области пораженных синусов болезненность усиливается, как и при наклонах головы. Если же отмечаются покраснение и отечность кожи снаружи, то можно думать об осложнениях (субпериостальный абсцесс).
Тонзиллит
Длительный воспалительный процесс на миндалинах сопровождается отложением гноя в лакунах. Дурнопахнущий патологический экссудат представляет собой смесь погибших бактерий, лейкоцитов и эпителия. Детей с тонзиллитом также беспокоят:
- Дискомфорт в горле при глотании.
- Сухой кашель.
- Субфебрилитет.
- Повышенная потливость.
- Слабость и утомляемость.
При осмотре в лакунах разрыхленных миндалин видны гнойные массы, небные дужки утолщены и отечны. При обострении лихорадка становится выше, появляются боли при глотании, отмечаются признаки интоксикации. Декомпенсированный тонзиллит сопровождается поражением суставов, почек и сердца (токсическая форма).
Хронический тонзиллит является довольно серьезным заболеванием, особенно у детей. Он проявляется местными нарушениями и системными токсико-аллергическими расстройствами.
Бронхоэктатическая болезнь
Если в бронхах образуются расширения, то в них может скапливаться физиологический секрет, в котором рано или поздно начнут развиваться бактерии. Опять же, это станет предпосылкой для возникновения неприятного запаха изо рта и кашля. Последний станет основным симптомом заболевания. Кашель имеет постоянный характер и сопровождается отхождением большого объема гнойной мокроты (особенно по утрам). Среди признаков патологии также выделяют:
Дети отстают в физическом развитии, грудная клетка деформируется. На руках пальцы принимают вид «барабанных палочек», появляется акроцианоз. В периоды обострения повышается температура тела, усиливается кашель, увеличивается количество мокроты.
Абсцесс и гангрена легких
Еще одна ситуация, когда у кашляющих пациентов воняет изо рта – это абсцесс или гангрена легкого. Указанные заболевания относятся к инфекционным деструкциям, то есть патологии с разрушением альвеолярной ткани. При абсцессе в легком образуется полость распада, окруженная грануляционной и фиброзной тканью. Пока гнойник созревает, пациента беспокоят:
Вся эта симптоматика чаще всего развивается на фоне пневмонии, поэтому начало может быть довольно стертым. Но момент прорыва абсцесса в бронх трудно не заметить, ведь при кашле начинает внезапно отходить большое количество мокроты. Это сопровождается улучшением самочувствия. При аускультации над такой полостью выслушивают бронхиальное или амфорическое дыхание с локальными влажными хрипами, перкуторно определяется тимпанит.
Воспалительный процесс при гангрене легкого не имеет четких границ и сопровождается большей выраженностью токсических явлений. На фоне некроза в ткани формируются множественные полости распада. Локальные и общие признаки становятся гораздо сильнее, чем при изолированном абсцессе. Отходящая мокрота, как и запах изо рта, имеют гнилостный характер.
При абсцессе и гангрене в легких образуются участки распада, что ведет к появлению гнойного или гнилостного запаха из дыхательных путей.
Дополнительная диагностика
Определить источник нарушений можно лишь при тщательном обследовании пациента. В этом врачу помогают дополнительные методы. Среди лабораторных и инструментальных процедур, назначаемых пациенту, стоит отметить:
- Общий анализ крови.
- Анализ назальных выделений и мокроты, мазок из зева (микроскопия, посев).
- Рентгенография придаточных пазух, легких.
- Компьютерная томография.
- Бронхоскопия и бронхография.
Чтобы исключить заболевания пищеварительного тракта и обмена веществ, могут потребоваться фиброгастроскопия, УЗИ органов брюшной полости, исследование биохимических показателей крови. Консультация смежных специалистов также не помешает. Все это дает возможность поставить окончательный диагноз и точно указать на источник неприятного запаха при кашле. Далее врач назначит соответствующую терапию.
Кашель с мокротой
Кашель. выносящий мокроту (смесь слизи и слюны) из легких в рот, - это способ, с помощью которого организм избавляется от выделений, скапливающихся в легких. Курение - основная причина кашля с мокротой. Не уговаривайте больного сдерживать кашель. Это может нарушить работу легких и увеличить риск инфекции дыхательных путей.
Многие люди, кашляющие с мокротой, не обращают на это внимания или считают нормальным. Они не обращаются к врачу, пока не столкнутся с серьезными расстройствами здоровья, такими, как одышка. кашель с кровью. боль в груди, потеря веса или частые респираторные заболевания.
Цвет и запах мокроты
Цвет, консистенция и запах мокроты - важные показатели состояния человека. То же относится и к звуку кашля. Что означают цвет и консистенция мокроты:
- Прозрачная, жидкая, водянистая мокрота обычно образуется при простуде или других заболеваниях верхних дыхательных путей, астме, аллергии; под влиянием раздражителей (например, сигаретный дым).
- Густая зеленоватая или желтая мокрота указывает на синусит, бронхит или пневмонию.
- Коричневая или красноватая мокрота обычно содержит кровь. Это может быть результатом травмы, причиненной кашлем, а также пневмонии, туберкулеза, серьезного раздражения или даже рака легких.
Если у человека, который обычно не кашляет, начался упорный кашель с мокротой, это угрожающий признак - речь может идти о состоянии, опасном для жизни. Нужно срочно проконсультироваться с врачом, особенно если мокрота кровянистая, с гноем, желтая, зеленоватая или цвета ржавчины.
Срочная медицинская помощь необходима также при беспокойности или помутнении сознания; если у больного неровное, учащенное или замедленное дыхание. Эти симптомы указывают на острое расстройство дыхания.
Чтобы не распространять инфекцию, больной должен:
- при кашле прикрывать рот и нос платком;
- всегда сплевывать мокроту в банку с крышкой;
- почаще мыть руки.
Причины кашля с мокротой
Причина номер один - курение. Почему? При курении дыхательные пути производят больше слизи, отчего, в свою очередь, образуется больше мокроты, от которой надо избавиться. Курение также парализует тончайшие волоски в дыхательных путях, в норме помогающие выносу оттуда мокроты.
Перечисленные ниже недомогания тоже способствуют кашлю с мокротой:
- Астма. Часто заболевание начинается с сухого кашля и легкой хрипоты, а постепенно развивается до сильных хрипов и кашля с мокротой. Могут образовываться густые слизистые выделения.
Что означает запах и звук кашля
Неприятный, гнилостный запах может быть симптомом бронхита, абсцесса легкого, туберкулеза. Сухой кашель свидетельствует о том, что задеты голосовые связки, а металлический оттенок - о поражении главных дыхательных путей.
Пневмония может вызывать:
- озноб с дрожью;
- высокую температуру;
- боль в мышцах;
- головную боль;
- учащенный пульс;
- учащенное дыхание;
- потение.
Упражнения для вывода мокроты
Если у вас кашель с мокротой, специальные упражнения помогут расправить и очистить ваши легкие, а также избежать пневмонии и других легочных заболеваний. Чтобы освоить эти упражнения, следуйте данным указаниям:
- Удобно лягте на спину. Положите одну руку на грудную клетку, а другую на верхнюю часть живота у основания грудины.
- Слегка согните колени и подоприте их небольшой подушкой. Постарайтесь расслабиться. (Если вам недавно делали операцию на грудной клетке или в брюшной полости, зафиксируйте их в неподвижном состоянии, подложив подушку.)
- Выдохните, затем закройте рот и глубоко вдохните через нос. Сосредоточьтесь на том, чтобы почувствовать, как поднимается живот, но грудная клетка при этом не расширяется. Если рука, лежащая на животе, при вдохе поднимается, значит, вы дышите правильно. Используйте для дыхания не только мышцы грудной клетки, но также диафрагмы и живота. Задержите дыхание и медленно досчитайте до пяти.
- Сомкните губы, как будто для шепота, и полностью выдохните воздух через рот, не надувая щеки. Используйте мышцы живота, чтобы «выдавить» весь воздух, при этом ребра должны спускаться вниз и внутрь. Выдох должен занять в два раза больше времени, чем вдох.
- Несколько секунд отдохните. Затем продолжайте упражнение до тех пор, пока пять раз не сделаете его правильно. Постепенно увеличьте количество повторенийдо десяти. Освоив это упражнение, вы можете делать его сидя, стоя или лежа в постели. В течение дня старайтесь глубоко дышать каждые час-два.
Эти упражнения, как и описанные выше, помогут очистить легкие от выделений и предотвратить легочную инфекцию. Прочтите следующие указания, чтобы овладеть правильной техникой:
- Сядьте на край кровати, слегка наклонившись вперед. Если ноги не достают до пола, подставьте скамеечку. Если вы испытываете слабость, обопритесь руками о тумбочку, подложив на нее подушку.
- Чтобы стимулировать кашлевый рефлекс, дышите глубоко и выдыхайте через сомкнутые губы. Полностью выдыхайте через рот, не надувая щеки. «Выдавливайте» воздух с помощью мышц живота.
- Снова вдохните, задержите дыхание и дважды энергично (или, если не можете, три раза осторожно) кашляните, сосредоточившись на том, чтобы вытолкнуть из груди весь воздух.
- Немного отдохните, затем выполните упражнение не менее двух раз. Повторяйте его по крайней мере по разу каждые два часа.
Другие меры самопомощи:
- Пейте больше жидкости, чтобы сделать легочные выделения более жидкими и облегчить их отток. Однако если в легких скопилась жидкость (при легочной эдеме), сначала посоветуйтесь с врачом.
- Используйте комнатный увлажнитель воздуха. Это успокоит воспаленные дыхательные пути и размягчит высохшие выделения.
- Чаще отдыхайте.
- Избегайте легочных раздражителей - особенно табачного дыма.
- При кашле стойте или сидите прямо, чтобы облегчить расширение легких.
- Можно воспользоваться лекарствами и микстурами.
Увлажняйте воздух. Чтобы смягчить воспаление дыхательных путей и предотвратить засыхание легочных выделений, посоветуйтесь с врачом по поводу использования комнатного увлажнителя воздуха.
Что скажут в больнице. Больному могут быть прописаны лекарства, растворяющие мокроту (муколитики); помогающие очистить легкие от мокроты (отхаркивающие); расширяющие воздушные пути (бронходиляторы). Для излечения бактериальной инфекции, являющейся причиной кашля, назначаются антибиотики.
Если у ребенка кашель с мокротой
Поскольку у детей дыхательные пути узкие, у ребенка, кашляющего с мокротой, могут закупориться дыхательные пути возникнуть трудности с дыханием, если мокрота будет накапливаться. Поэтому необходимо обратиться к врачу.
Причины, вызывающие у ребенка кашель с мокротой:
- астма - хроническая болезнь легких, вызывающая повторяющиеся приступы затрудненного дыхания;
- острый бронхиолит - вирусное заболевание нижних дыхательных путей (встречается преимущественно у детей от двух месяцев до года);
- кистозный фиброз - хроническая болезнь, поражающая многие органы; коклюш - очень заразное респираторное заболевание, вызывающее внезапные приступы пронзительного кашля.
Чтобы очистить от мокроты дыхательные пути ребенка, врач может прописать ему отхаркивающее. Применяйте лекарство строго по назначению врача. Не давайте ребенку других лекарств - например, подавляющих кашель - без указания врача. Подавление кашля может ухудшить состояние больного.
Появление неприятного запаха во время кашля и его устранение
Одной из распространенных жалоб при посещении врача является неприятный запах изо рта, возникающий преимущественно во время кашля. Он может отмечаться в начале патологии или после завершения курса лечения. В некоторых случаях кроме этого симптома иная клиника отсутствует. Сразу отметим, что наличие запаха всегда рассматривается как патология, требующая устранения. Поэтому если возник подобный признак, следует посетить врача и определить причину его появления.
Что вызывает запах
Факторов, провоцирующих появление кашля, огромное количество. В некоторых случаях имеет место сразу несколько причин. В такой ситуации врач начинает лечение, устраняя один из факторов, и наблюдает за изменениями.
Наиболее часто кашель с неприятным запахом отмечается при нарушении гигиены и при воспалительных процессах.
Недостаточный уход за полостью рта
При нерегулярной чистке зубов на их поверхности скапливается налет. Он состоит из слущенных клеток, бактерий и остатков пищи. Налет обладает гнойным запахом и может стать причиной неприятных ощущений во время кашля или разговора. Характерным также является запах, напоминающий тухлые яйца. Он обусловлен выделение сероводорода в процессе жизнедеятельности бактерий.
Особенно выражен привкус после сна. Объясняется это тем, что во время отдыха кровоток существенно замедлен, а объемы слюны уменьшаются. Соответственно, она уже не может омывать поверхность зубов и удалять с них налет. Поэтому после сна люди чаще сталкиваются с неприятными ощущениями. Чтобы избавиться от запаха, достаточно регулярно чистить зубы.
Патологии полости рта
Гелитоз, а именно так называется появление неприятного ощущения, особенно часто беспокоит при патологиях зубов и десен. Спровоцировать плохой запах может кариес, пародонтоз, гингивит, зубной налет, стоматит и так далее. Наиболее выраженный признак при наличии гнойного воспаления, например, свища. Обусловлено это деятельностью стафилококка и стрептококка.
При наличии патологий зубов и десен избавиться от запаха можно только при полной санации полости рта.
ЛОР патологии
Практически все заболевания органов носоглотки развиваются в результате инфицирования кокковой флорой. В ходе жизнедеятельности бактерий формируется гнойный процесс, который и вызывает неприятное ощущение. К тому же именно ЛОР патологии сопровождаются кашлем. В периоды обострения гелитоз становится более выраженным. Устраняется отклонение только совместно с врачом за счет подбора препаратов, эффективных в отношении первопричины возникновения жалоб.
Заболевания бронхов
Практически все патологии легких и бронхиального дерева вызывают кашель. При этом он зачастую сопровождается выраженным запахом гноя. Объясняется это тем, что при воспалительном процессе наблюдается выработка повышенного объема мокроты. Она содержит в себе слущенные клетки слизистой бронхов, бактерии и токсины, что и становится причиной запаха.
При некоторых заболеваниях воспалительный процесс изначально протекает с выделением мокроты с гноем. Особенно это характерно для запущенного бронхита, абсцессов, бронхоэктазов. Устранение признаков начинается именно с лечения основного заболевания. Без этого эффекта добиться не удастся.
Болезни ЖКТ
Патологии желудка и пищевода также достаточно часто вызывают запах гноя, сопровождающий кашель. Он «поднимается» по пищеводу из желудка за счет неполного закрытия клапана. По характеру запаха можно определить болезнь:
- Кислый свидетельствует о гастрите или язве, в некоторых случаях выявляется воспаление поджелудочной железы.
- Запах протухшего белка указывает на патологии печени.
- Гнилостный чаще отмечается при заболеваниях сфинктера.
Важно: патологии органов пищеварения часто вызывают скопление налета на языке, что также является причиной запаха, сопровождающего кашель.
Запах у ребенка
Во время общения с малышом мама может заметить, что кашель или даже разговоры сопровождаются выделением неприятного запаха. Причиной этого у детей могут быть такие отклонения, как насморк, ангина, стоматит, патологии пищеварения. Но кроме этого, не стоит исключать и более серьезные отклонения, в частности, диабет.
Запах ацетона
Как уже говорилось, по характеру симптома можно определить тип патологии. Особенно это касается случаев, когда кашель сопровождается запахом ацетона. Наиболее часто это свидетельствует о нарушении процесса усвоения углеводов. Такая ситуация наблюдается у диабетиков при недостатке инсулина.
Заподозрить сахарный диабет можно по следующим жалобам:
- частые позывы к опорожнению мочевого пузыря;
- выраженная сухость во рту;
- слабость.
Все это указывает на переизбыток сахара, что может привести к очень печальным последствиям. Важно подчеркнуть, что при запахе ацетона из полости рта подобное отмечается от кожных покровов и даже от мочи.
В то же время, следует отметить, что если при кашле возник неприятный запах, напоминающий ацетон, не нужно сразу впадать в панику, подозревая диабет. Возможно, причиной этого состояния стала диета или банальное голодание.
Важно: при появлении запаха ацетона у ребенка, следует в первую очередь исключить недоедание.
Запах аммиака
Привкус аммиака и такой же запах наиболее часто отмечается при нарушении функции почек. Помимо этого, подобная симптоматика может наблюдаться при обезвоживании. При этом больной может страдать от кашля по причине пересушивания слизистых горла.
Нарушение питания
Еще одной причиной гелитоза может оказаться нарушение питания. В первую очередь, это избыток белков. Во время употребления продуктов волокна задерживаются между зубами, что в последующем становится причиной запаха. Это одно из объяснений того, что у вегетарианцев, при условии отсутствия патологий внутренних органов, никогда не бывает запаха изо рта. Помимо этого, нарушить кислотность во рту может кофе, алкоголь, газировки.
Нарушение питания – самая простая причина возникновения гелитоза. Чтобы избавиться от нее, достаточно вычищать зубы после еды и соблюдать правила рационального питания, в том числе не допускать переедания.
Как избавиться от запаха
Чтобы устранить привкус во рту во время кашля, следует провести лечение после полного обследования. Оно будет направлено на устранение симптомов и причины заболевания. Таким образом, чтобы пациента не беспокоило наличие неприятного вкуса во рту, следует определить диагноз и назначить лечение:
- При заболеваниях ЛОР органов используется антибактериальная терапия и полное устранение очага воспаления.
- При патологиях зубов и десен назначается консультация стоматолога и санация с пломбированием зубов и лечением слизистой.
- Болезни органов пищеварения требуют особого курса лечения.
- Наличие запаха ацетона требует определения уровня глюкозы и подбора эффективной терапии. Как правило, в этом случае пациент помещается в стационар.
- Запах аммиака требует полноценной диагностики состояния почек, после чего будет назначено лечение.
В каждом случае набор препаратов будет различный. Важно как можно скорее обращаться к врачам при подозрении на диабет, при наличии гнойной мокроты, а также при выраженном ухудшении общего состояния.
Как уменьшить запах
У пациента могут иметься хронические патологии, не всегда поддающиеся лечению. Чтобы не страдать от неприятного запаха, следует использовать советы по его устранению. Самыми простыми являются жевательные резинки, спреи и прочие ароматизаторы.
Неплохо справляются с запахом при кашле следующие рецепты:
- Серебряная вода – можно готовить самостоятельно либо приобрести в аптеке.
- Настой трав. Отлично помогает шалфей, сосновые иглы, а если имеется гнойная мокрота, рекомендуется использовать ромашку или ноготки.
- Прополис, причем как в виде жвачки, так и приготовив настой.
- Марганец – применяется для приготовления раствора.
- Активированный уголь – используется под язык. Помогает устранить неприятный запах.
В то же время, такие советы помогут только в том случае, если гелитоз является остаточным явлением либо вызван нарушением питания. В остальных случаях эффект будет кратковременный. Только полноценное лечение поможет устранить запах полностью.
Что может вызывать неприятный запах изо рта - об этом в видео:
Мокрота при заболеваниях органов дыхания
Мокрота – видоизмененная слизь, которая вырабатывается железистыми клетками слизистых бронхов и легких. Слизь увлажняет слизистые, а благодаря движениям ворсинок эпителия воздухоносных путей постепенно выводится из легких.
В норме ежедневно у взрослого в дыхательных органах образуется до 150 мл слизи. При попадании инфекции в дыхательную систему у взрослых и детей могут развиваться воспалительные процессы, которые проявляются изменением характеристик слизи.
Мокрота является одним из самых первых признаков воспалительных заболеваний органов дыхания у взрослых и детей. Характеристики патологических выделений в комплексе с другими клиническими проявлениями дают возможность врачу установить предварительный диагноз.
Анализ мокроты как метод диагностики легочных заболеваний
Характеристики измененной слизи не отличаются у взрослых и детей. На ее изменение влияет вид заболевания, сам возбудитель и то, откуда берется мокрота (из верхних дыхательных путей, трахеи, бронхов или легких).
Для диагностических целей при установлении диагноза патологии органов дыхания больным назначается анализ мокроты. Материал для исследования у больного может браться двумя способами:
- При самостоятельном отхождении мокрота собирается в стерильную посуду при кашле.
- При отсутствии выделения мокроты - с помощью отсасывающих приборов (этот способ сбора используется у взрослых при проведении диагностической бронхоскопии или у маленьких детей).
При лабораторном исследовании мокроты определяют ее характеристики:
- бесцветный (слегка беловатый, стекловидный);
- желтый (желтоватый);
- зеленый;
- желто-зеленый;
- красный (розовый, кровавый);
- «ржавый» (бурый);
- в виде «малинового» или «смородинового желе»;
- шоколадный (коричневый);
- бело-серый;
- грязно-серый;
- сливкообразный (белый);
- черный.
- без запаха;
- неприятный;
- зловонный (гнилостный);
- трупный (тошнотворный);
- специфический.
Разделение на слои:
- плоский эпителий;
- цилиндрический эпителий;
- альвеолярные макрофаги;
- сидерофаги (клетки с гемосидерином – продуктом распада гемоглобина);
- пылевые клетки;
- опухолевые (раковые) клетки.
- нейтрофилы (количество);
- эозинофилы (количество);
- лимфоциты (количество);
- базофилы (наличие);
- моноциты (наличие).
- спирали Куршмана (количество);
- эластические волокна (неизмененные) (наличие);
- эластические волокна (коралловидные) (наличие);
- эластические волокна (обызвествленные) (наличие);
- фибриновые волокна (нити, сгустки) (наличие);
- дифтеритические пленки (наличие);
- некротизированные кусочки ткани (наличие).
- Шарко-Лейдена (количество);
- линзы Коха (наличие);
- пробки Дитриха (наличие);
- холестерина (наличие);
- жирных кислот (наличие);
- гематоидина (наличие).
Кроме микроскопии, которая дает общую характеристику и определяет виды мокроты, в лаборатории проводится также бактериоскопический анализ и, при необходимости, бактериологический посев.
При бактериоскопии в выделениях определяются:
- бактерии (туберкулезная палочка, пневмококки, клебсиеллы, синегнойная и кишечная палочка и другие);
- грибы (кандиды, актиномицеты, аспергиллы);
- простейшие (трихомонады);
- гельминты (аскариды, элементы эхинококка).
Материал при откашливании в течение суток собирается в отдельную емкость, чтобы установить его суточное количество. Это имеет важное диагностическое и прогностическое значение. Суточное количество патологического отделяемого может быть:
- небольшим (отдельные плевки);
- умеренным (до 150 мл в сутки);
- большим (мл в сутки);
- очень большим (свыше 300 мл в сутки).
При необходимости, в выделениях определяют рН (кислотность).
Измерение рН среды в легких имеет значение для назначения антибактериальных средств, неустойчивых в кислой или щелочной среде.
Диагностика патологии по анализу мокроты
Изменения характеристики слизистых выделений их дыхательных путей могут быть патогномоничными (соответствовать только одной патологии) или общими (характерными для многих заболеваний). Трактовка результатов лабораторного исследования в большинстве случаев дает возможность врачу установить или уточнить диагноз и назначить лечение.
Количество мокроты
Объем патологических выделений, которые откашливаются больными в сутки, зависит от:
Небольшое количество выделений у взрослых наблюдается при ларингите, бронхите, трахеите, пневмонии, а большое количество выделяется из полостей в легочной ткани (бронхоэктазов, абсцессов) или при отеке легких (вследствие выпотевания плазмы).
Уменьшение количества патологических выделений после их предыдущего увеличения может указывать на:
- стихание воспаления (сопровождается улучшением состояния пациента);
- нарушение дренирования гнойной полости (протекает с нарастанием клинической симптоматики);
- угнетение кашлевого рефлекса (у пожилых или истощенных больных).
Запах мокроты
Запах нормальной бронхиальной слизи нейтральный. В результате нарушения бронхопульмонального обмена веществ (вследствие закупорки бронха, присоединения инфекции, распада опухоли) в выделениях появляются различные вещества, нехарактерные для нормальной слизи. Эти вещества могут иметь разный запах, по которому можно предположить диагноз.
Запах выделений на зловонный изменяется в результате деятельности анаэробных бактерий, которые вызывают гнилостный распад белков, содержащихся в мокроте, до веществ с неприятным и зловонным запахом (индола, скатола, сероводорода).
Ухудшение дренирования бронхов усугубляет гнилостные процессы в легких.
Такой запах мокроты встречается при:
Вскрывшаяся киста легких обычно сопровождается выделением измененной слизи с фруктовым запахом.
Характер мокроты
Слизистая стекловидная мокрота прозрачная, бесцветная. Прозрачная мокрота при кашле появляется на ранних стадиях и в стадии выздоровления воспалительных заболеваний органов дыхания, а также после приступа бронхиальной астмы. Мокрота белого цвета может выделяться при обезвоживании больного.
Серозные выделения образуются в результате выпотевания плазмы крови в просвет бронхов. Выделения такого вида жидкие, опалесцирующие (переливающиеся), прозрачно-желтые, пенистые и клейкие (вследствие содержания большого количества белка).
В результате активных дыхательных движений грудной клетки мокрота быстро вспенивается, а выпотевание вместе с плазмой форменных элементов крови придает выделениям розоватый оттенок. Пенистая мокрота розоватого цвета характерна для отека легких.
Слизисто-гнойная мокрота – вязкая, густая, с желтоватым оттенком, желтовато-зеленоватая. Выделяется при острых воспалительных болезнях или в стадии обострения хронических патологий дыхательных путей, пневмонии, вызванной стафилококком, при абсцессах (до прорыва), актиномикозе легких.
Гнойная мокрота по консистенции является жидкой, имеет тенденцию к расслоению на два или три слоя.
Мокрота желтого цвета или зеленая мокрота при кашле характерна для острых и затяжных бронхитов, трахеобронхита, тяжелых пневмоний, бронхоэктатической болезни, эмпиемы плевры.
Цвет мокроты
Цвет мокроты при кашле может колебаться от белого до черного при различных заболеваниях, что важно для постановки диагноза. По ее цвету можно заподозрить определенную патологию:
- белая мокрота свидетельствует о грибковом поражении легких;
- желтая мокрота при кашле характерна для острых бактериальных заболеваний;
- мокрота зеленого цвета выделяется при острых трахеитах, бронхитах, пневмонии, вызванной грамотрицательными бактериями, бронхоэктатических полостях, эмпиеме плевры, муковисцидозе;
- лимонный цвет выделений из бронхов и легких указывает на аллергическую этиологию заболевания;
- красный цвет указывает на легочное кровотечение;
- мокрота коричневого цвета, откашливающаяся по утрам, встречается при бронхите курильщиков;
- коричневая мокрота у некурящих (ржавая мокрота) может свидетельствовать о наличии диапедезного кровоизлияния, что характерно для пневмококковой долевой пневмонии, туберкулеза, инфаркта легкого;
- серая мокрота при кашле у курильщиков указывает на синуситы вирусной этиологии;
- черная мокрота является признаком профессионального заболевания легких – пневмокониоза (у шахтеров), хронического бронхита или пневмонии, туберкулеза или распадающегося рака легких.
При бактериологическом посеве определяют не только возбудителя, но и его чувствительность к антибактериальным препаратам.
Лечение легочных патологий
Лечение заболеваний бронхо-легочной системы должно быть комплексным и назначаться только врачом, который знает, как избавиться от мокроты и других проявлений легочной патологии. Самолечение может быть опасно для здоровья и жизни пациента.
Программа лечения будет зависеть от установленного диагноза и может включать:
Как правило, преимущественное большинство заболеваний легких имеет инфекционную природу, поэтому основой медикаментозной терапии является антибактериальная терапия (зависит от вида возбудителя): Амоксиклав, Сумамед, Цефазолин, Ципрофлоксацин, Левофлоксацин. При вирусной этиологии возбудителя назначаются противовирусные препараты (Ацикловир, Ганцикловир, Арбидол), а при грибковой – противогрибковые (Амфотерицин В, Флуконазол, Итраконазол).
Для разжижения и облегчения отхождения секрета, уменьшения отечности слизистой бронхов и увеличения их просвета больным назначают:
- бронхолитики и муколитики: Бромгексин, Бронхипрет, Ацетилцистеин, Калия йодид;
- антигистаминные средства: Зиртек, Зодак, Фенистил, Супрастин;
- бронхорасширяющие препараты: Атровент, Вентолин, Эуфиллин;
- противовоспалительные препараты (они же и обезболивающие): Ибупрофен, Нимесулид, Диклофенак.
В большинстве случаев легочных патологий хорошее отхождение секрета, образующегося в бронхах и легких, значительно облегчает течение заболевания.
К симптоматическим препаратам, которые используют в комплексном лечении респираторных заболеваниях, относятся:
- жаропонижающие препараты: Парацетамол, Аспирин;
- противокашлевые средства (при изнурительном непродуктивном кашле): Либексин, Тусупрекс, Таблетки от кашля.
Целесообразно назначение иммуномодулирующих препаратов (Декарис, Тималин, Анабол) для повышения сопротивляемости иммунной системы пациентов.
При нарушении кислотно-щелочного равновесия в крови назначается инфузионная терапия, а при выраженном интоксикационном синдроме детоксикационная терапия.
При необходимости, после подавления острого воспалительного процесса проводится хирургическое лечение, объем которого зависит от заболевания. Пациенту может быть проведено:
- дренирование плевральной полости;
- вскрытие абсцесса легкого;
- удаление опухоли;
- удаление легкого или его части.
Игнорировать появление патологических выделений из органов дыхательной системы опасно. Любое самолечение при патологии бронхо-легочной системы недопустимо. Раннее выявление недуга и назначение правильного лечения способствует скорейшему выздоровлению пациента и улучшению прогноза.